Découvrir les facteurs de coûts des régimes publics d’assurance-médicaments du Canada, 2017-2018
PDF - 560 Ko
Les dépenses des régimes publics d’assurance-médicaments représentent une part importante du budget canadien consacré aux soins de santé. Dans son rapport phare CompasRx, le Conseil d’examen du prix des médicaments brevetés (CEPMB) suit et analyse les pressions changeantes qui s’exercent sur ces dépenses, notamment les variations liées aux populations bénéficiaires (effet « démographie »), les variations liées à la quantité de médicaments utilisés (effet « volume »), les variations liées à l’utilisation des médicaments les moins coûteux et des médicaments les plus coûteux (effet « combinaison de médicaments »), les variations de prix des médicaments (effet « prix ») et le remplacement des médicaments de marque par des médicaments génériques ou des produits biosimilaires (effet « substitution »). La variation globale des dépenses au cours d’une année donnée est le résultat net de ces effets opposés de « poussée » et de « traction ».
L’analyse porte sur les régimes publics d’assurance-médicaments qui participent à l’initiative du Système national d’information sur l’utilisation des médicaments prescrits (SNIUMP) : Colombie-Britannique, Alberta, Saskatchewan, Manitoba, Ontario, Nouveau-Brunswick, Nouvelle-Écosse, Île-du-Prince-Édouard, Terre-Neuve-et-Labrador, Yukon et le Programme des services de santé non assurés (SSNA).
La base de données du SNIUMP, gérée par l’Institut canadien d’information sur la santé (ICIS), constitue la principale source de données du présent rapport. Les coûts des médicaments indiqués dans le rapport ne tiennent pas compte des ristournes découlant d’ententes confidentielles portant sur l’inscription de produits.
Les coûts des médicaments ont augmenté de 8,3 % en 2017-2018, s’appuyant sur une augmentation annuelle moyenne de 7,7 % au cours des trois dernières années
Les coûts des médicaments, y compris les majorations, représentent la part la plus importante des dépenses en médicaments sur ordonnance des régimes publics et ont la plus grande influence sur les tendances générales. La croissance de 8,3 % en 2017-2018 est principalement attribuable au marché des médicaments brevetés, plus particulièrement aux médicaments brevetés onéreux. Les nouvelles pressions exercées par les antiviraux à action directe (AAD) utilisés dans le traitement de l’hépatite C, ainsi que l’augmentation d’autres médicaments plus coûteux, ont exercé une forte pression à la hausse de 7,1 % sur les coûts des médicaments. La mise en œuvre du programme Assurance-santé Plus de l’Ontario au cours du dernier trimestre de 2017-2018 a également influé sur la croissance globale. Les économies réalisées grâce à la substitution par un médicament générique ou un produit biosimilaire et les réductions de prix ont exercé un effet de traction à la baisse.
Même si les taux de croissance des coûts des médicaments variaient d’un régime à l’autre (la plupart se situant entre 5 % et 10 %), l’utilisation accrue de médicaments plus coûteux était le principal facteur pour presque tous les régimes.
Facteurs de coûts des médicaments, 2012-2013 à 2017-2018
Cliquez pour agrandir l'image
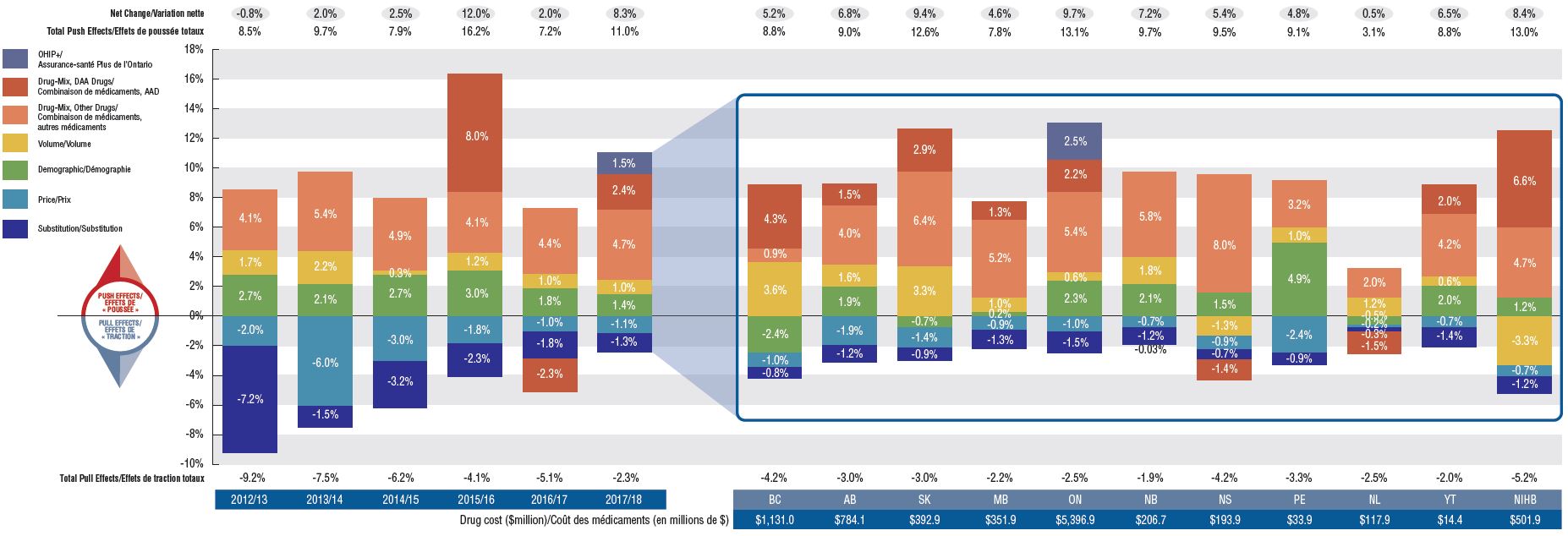
Description de la figure
La première section de ce graphique à colonnes décrit les facteurs qui ont influé sur les taux annuels de variation des coûts des médicaments dans tous les régimes publics d’assurance-médicaments du SNIUMP de 2012-2013 à 2017-2018 : effet « démographie », effet « volume », effet « combinaison de médicaments », effet « prix » et effet « substitution ». Une variation en pourcentage est attribuée à chacun de ces facteurs. L’effet « combinaison de médicaments » pour les antiviraux à action directe utilisés dans le traitement de l’hépatite C a été isolé en raison de sa forte incidence. De même, l’effet de l’initiative Assurance-santé Plus de l’Ontario a été isolé pour 2017-2018. Les effets positifs ou de poussée totaux, les effets négatifs ou de traction totaux et la variation nette sont fournis pour chaque année. La seconde section présente les résultats totaux pour 2017-2018, selon la province ou le territoire. Les coûts totaux des médicaments pour chaque régime sont également indiqués pour 2017‑2018.
Section 1 : Facteurs de coûts pour 2012-2013 à 2017-2018
| Effet |
2012-2013 |
2013-2014 |
2014-2015 |
2015-2016 |
2016-2017 |
2017-2018 |
| Assurance-santé Plus de l’Ontario |
– |
– |
– |
– |
– |
1,5 % |
| Combinaison de médicaments, antiviraux à action directe |
– |
– |
– |
8,0 % |
-2,3 % |
2,4 % |
| Combinaison de médicaments, autres médicaments |
4,1 % |
5,4 % |
4,9 % |
4,1 % |
4,4 % |
4,7 % |
| Volume |
1,7 % |
2,2 % |
0,3 % |
1,2 % |
1,0 % |
1,0 % |
| Démographie |
2,7 % |
2,1 % |
2,7 % |
3,0 % |
1,8 % |
1,4 % |
| Prix |
-2,0 % |
-6,0 % |
-3,0 % |
-1,8 % |
-1,0 % |
-1,1 % |
| Substitution |
-7,2 % |
-1,5 % |
-3,2 % |
-2,3 % |
-1,8 % |
-1,3 % |
| Effets de traction totaux |
-9,2 % |
-7,5 % |
-6,2 % |
-4,1 % |
-5,1 % |
-2,3 % |
| Effets de poussée totaux |
8,5 % |
9,7 % |
7,9 % |
16,2 % |
7,2 % |
11,0 % |
| Variation nette |
-0,8 % |
2,0 % |
2,5 % |
12,0 % |
2,0 % |
8,3 % |
Section 2 : Facteurs de coûts pour 2017-2018, selon la province ou le territoire
| Effet |
Colombie-Britannique |
Alberta |
Saskatchewan |
Manitoba |
Ontario |
Nouveau-Brunswick |
Nouvelle-Écosse |
Île-du-Prince-Édouard |
Terre-Neuve-et-Labrador |
Yukon |
Services de santé non assurés |
| Assurance-santé Plus |
– |
– |
– |
– |
2,5 % |
– |
– |
– |
– |
- |
- |
| Combinaison de médicaments, antiviraux à action directe |
4,3 % |
1,5 % |
2,9 % |
1,3 % |
2,2 % |
– |
-1,4 % |
– |
-1,5 % |
2,0 % |
6,6 % |
| Combinaison de médicaments, autres médicaments |
0,9 % |
4,0 % |
6,4 % |
5,2 % |
5,4 % |
5,8 % |
8,0 % |
3,2 % |
2,0 % |
4,2 % |
4,7 % |
| Volume |
3,6 % |
1,6 % |
3,3 % |
1,0 % |
0,6 % |
1,8 % |
-1,3 % |
1,0 % |
1,2 % |
0,6 % |
-3,3 % |
| Démographie |
-2,4 % |
1,9 % |
-0,7 % |
0,2 % |
2,3 % |
2,1 % |
1,5 % |
4,9 % |
-0,5 % |
2,0 % |
1,2 % |
| Prix |
-1,0 % |
-1,9 % |
-1,4 % |
-0,9 % |
-1,0 % |
-0,7 % |
-0,9 % |
-2,4 % |
-0,2 % |
-0,7 % |
-0,7 % |
| Substitution |
-0,8 % |
-1,2 % |
-0,9 % |
-1,3 % |
-1,5 % |
-1,2 % |
-0,7 % |
-0,9 % |
-0,3 % |
-1,4 % |
-1,2 % |
| Effets de traction totaux |
-4,2 % |
-3,0 % |
-3,0 % |
-2,2 % |
-2,5 % |
-1,9 % |
-4,2 % |
-3,3 % |
-2,5 % |
-2,0 % |
-5,2 % |
| Effets de poussée totaux |
8,8 % |
9,0 % |
12,6 % |
7,8 % |
13,1 % |
9,7 % |
9,5 % |
9,1 % |
3,1 % |
8,8 % |
13,0 % |
| Variation nette |
5,2 % |
6,8 % |
9,4 % |
4,6 % |
9,7 % |
7,2 % |
5,4 % |
4,8 % |
0,5 % |
6,5 % |
8,4 % |
| Coût des médicaments en millions de dollars |
1 131,0 $ |
784,1 $ |
392,9 $ |
351,9 $ |
5 396,9 $ |
206,7 $ |
193,9 $ |
33,9 $ |
117,9 $ |
14,4 $ |
501,9 $ |
De plus en plus de médicaments onéreux, souvent utilisés pour le traitement de petites populations de patients, sont payés par les régimes publics d’assurance-médicaments
En 2017-2018, les régimes publics d’assurance-médicaments du SNIUMP ont accordé le remboursement de 99 médicaments dont le coût annuel moyen par bénéficiaire actif dépassait 10 000 $, ce qui constitue une augmentation considérable par rapport aux 62 médicaments remboursés au cours des six années précédentes. Ces médicaments, qui représentaient près du tiers des coûts totaux des médicaments, étaient utilisés par un très faible pourcentage de bénéficiaires actifs (1,7 %). Bien qu’il y ait eu une croissance soutenue des coûts de tous les médicaments onéreux au cours des dernières années, l’augmentation la plus marquée s’est produite dans la catégorie des coûts les plus élevés (50 000 $ et plus).
Tendances relatives aux médicaments onéreux, 2012-2013 à 2017-2018
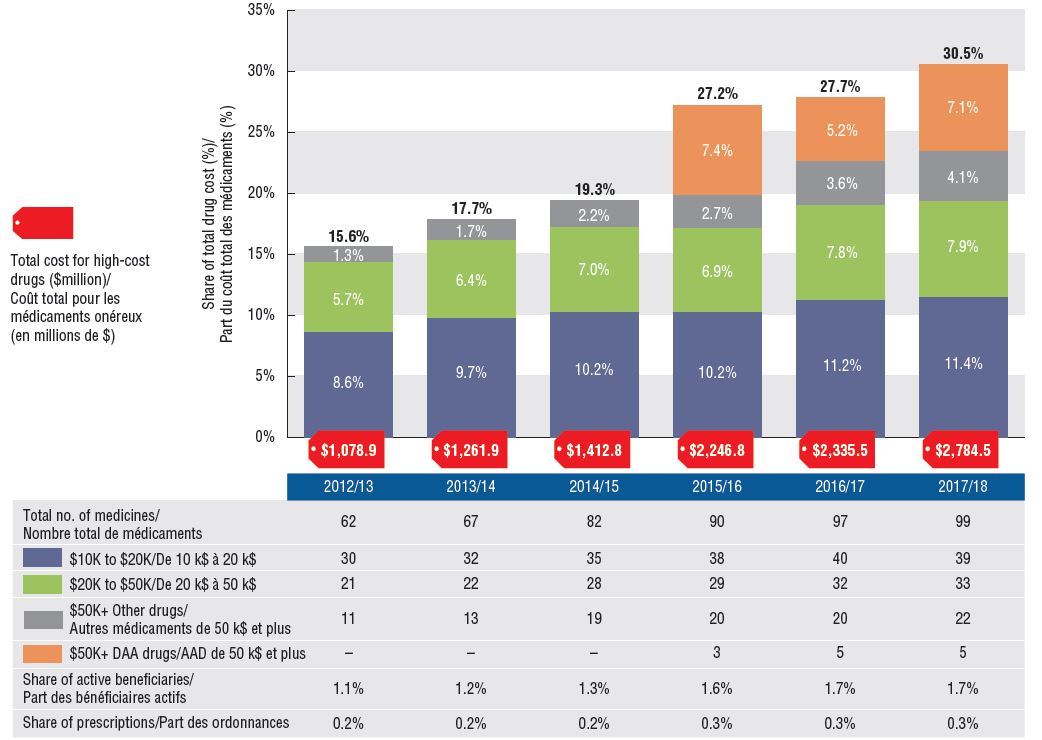
Description de la figure
Ce graphique à colonnes empilées et le tableau qui l’accompagne présentent les tendances relatives aux médicaments onéreux de 2012-2013 à 2017-2018. Un graphique indique la part des coûts pour les médicaments onéreux répartis selon le coût moyen par bénéficiaire actif : de 10 000 $ à 20 000 $, de 20 000 $ à 50 000 $, et plus de 50 000 $. La part des nouveaux antiviraux à action directe utilisés dans le traitement de l’hépatite C est rapportée séparément. Le tableau présente le nombre total de molécules à coût élevé, le nombre de molécules dans chaque tranche de coûts, la proportion de bénéficiaires qui utilisent ces médicaments et la part des ordonnances qu’ils représentent.
Part des médicaments onéreux dans les coûts totaux des médicaments
| |
2012-2013 |
2013-2014 |
2014-2015 |
2015-2016 |
2016-2017 |
2017-2018 |
| Nombre total de molécules |
62 |
67 |
82 |
90 |
97 |
99 |
| Coûts totaux pour tous les médicaments onéreux en millions de dollars |
1 078,9 $ |
1 261,9 $ |
1 412,8 $ |
2 246,8 $ |
2 335,5 $ |
2 784,5 $ |
| Coût moyen par bénéficiaire actif de 10 000 $ à 20 000 $ : part du coût total des médicaments |
8,6 % |
9,7 % |
10,2 % |
10,2 % |
11,2 % |
11,4 % |
| Coût moyen par bénéficiaire actif de 10 000 $ à 20 000 $ : nombre de molécules |
30 |
32 |
35 |
38 |
40 |
39 |
| Coût moyen par bénéficiaire actif de 20 000 $ à 50 000 $ : part du coût total des médicaments |
5,7 % |
6,4 % |
7,0 % |
6,9 % |
7,8 % |
7,9 % |
| Coût moyen par bénéficiaire actif de 20 000 $ à 50 000 $ : nombre de molécules |
21 |
22 |
28 |
29 |
32 |
33 |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : part du coût total des antiviraux à action directe |
– |
– |
– |
7,4 % |
5,2 % |
7,1 % |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : nombre de molécules pour les antiviraux à action directe |
– |
– |
– |
3 |
5 |
5 |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : part du coût total des autres médicaments |
1,3 % |
1,7 % |
2,2 % |
2,7 % |
3,6 % |
4,1 % |
| Coût moyen par bénéficiaire actif de plus de 50 000 $ : nombre de molécules pour les autres médicaments |
11 |
13 |
19 |
20 |
20 |
22 |
| Médicaments onéreux : part du coût total des médicaments |
15,6 % |
17,7 % |
19,3 % |
27,2 % |
27,7 % |
30,5 % |
| Médicaments onéreux : part des bénéficiaires actifs |
1,1 % |
1,2 % |
1,3 % |
1,6 % |
1,7 % |
1,7 % |
| Médicaments coûteux : part des ordonnances totales |
0,2 % |
0,2 % |
0,2 % |
0,3 % |
0,3 % |
0,3 % |
Les médicaments onéreux figurent parmi les principaux facteurs contribuant à l’effet « combinaison de médicaments ».
Le remplacement des médicaments moins coûteux par des médicaments à coût plus élevé, autres que ceux utilisés dans le traitement de l’hépatite C, a entraîné une hausse de 4,7 % des coûts des médicaments en 2017-2018.
Les médicaments ophtalmologiques ont contribué à la fois positivement (Eylea) et négativement (Lucentis) à la croissance des coûts des médicaments, marquée par une utilisation accrue d’Eylea. La plupart des autres facteurs contributifs importants étaient les produits oncologiques par voie orale et les immunosuppresseurs à coût élevé. Les autres principaux facteurs contributifs étaient les médicaments utilisés par une population bénéficiaire plus vaste pour traiter des affections plus courantes.
Principaux médicaments exerçant une influence sur les coûts, 2017-2018
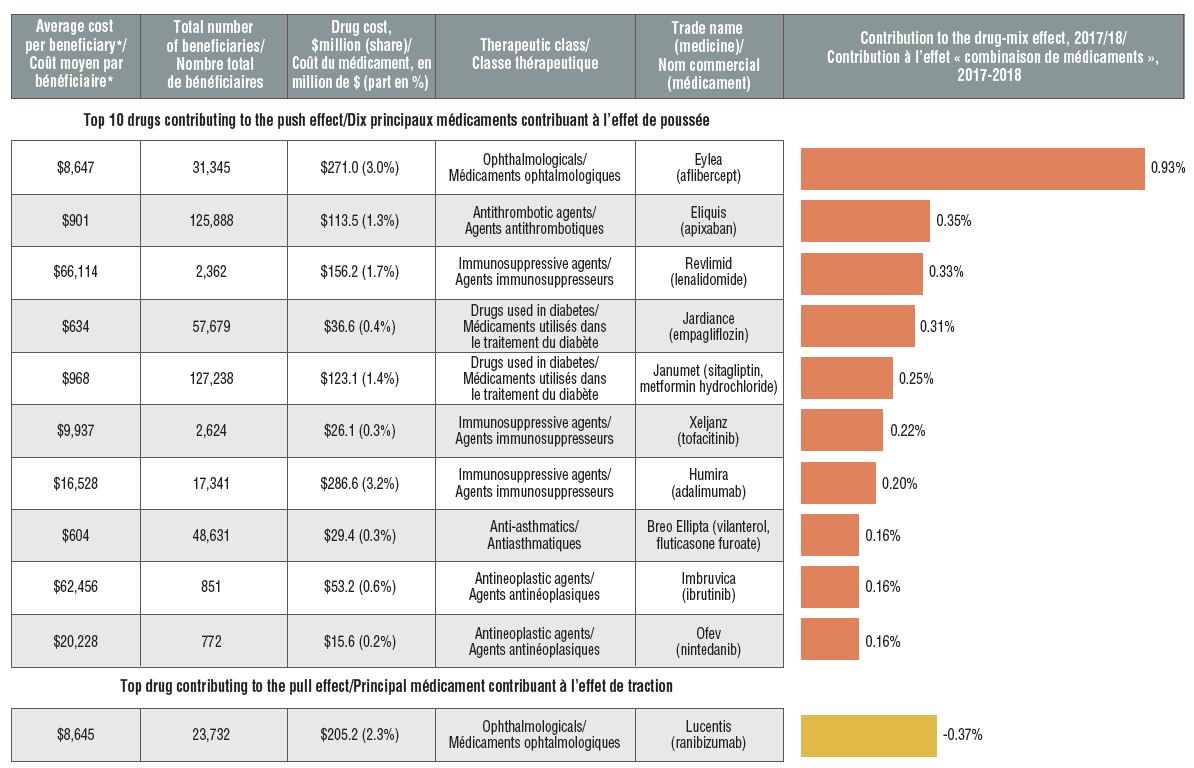
Description de la figure
Un graphique à barres horizontales montre les dix principaux médicaments contribuant à l’effet de poussée « combinaison de médicaments » dans les régimes publics d’assurance-médicaments du SNIUMP en 2017-2018 et le principal médicament contribuant à l’effet de traction « combinaison de médicaments ». Un tableau connexe présente le coût moyen par bénéficiaire, le nombre total de bénéficiaires, le coût du médicament en million de dollars, la part du coût total du médicament, la classe thérapeutique, ainsi que le nom commercial et la molécule pour chaque médicament.
| Coût moyen par bénéficiaire* |
Nombre total de bénéficiaires |
Coût du médicament, en millions de dollars (part en pourcentage) |
Classe thérapeutique |
Nom commercial (médicament) |
Contribution à l’effet « combinaison de médicaments », 2017-2018 |
| Dix principaux médicaments contribuant à l’effet de poussée |
| 8 647 $ |
31 345 |
271,0 $ (3,0 %) |
Médicaments ophtalmologiques |
Eylea (aflibercept) |
0,93 % |
| 901 $ |
125 888 |
113,5 $ (1,3 %) |
Antithrombotiques |
Eliquis (apixaban) |
0,35 % |
| 66 114 $ |
2 362 |
156,2 $ (1,7 %) |
Immunosuppresseurs |
Revlimid (lénalidomide) |
0,33 % |
| 634 $ |
57 679 |
36,6 $ (0,4 %) |
Antidiabétiques |
Jardiance (empagliflozine) |
0,31 % |
| 968 $ |
127 238 |
123,1 $ (1,4 %) |
Antidiabétiques |
Janumet (sitagliptine, chlorhydrate de metformine) |
0,25 % |
| 9 937 $ |
2 624 |
26,1 $ (0,3 %) |
Immunosuppresseurs |
Xeljanz (tofacitinib) |
0,22 % |
| 16 528 $ |
17 341 |
286,6 $ (3,2 %) |
Immunosuppresseurs |
Humira (adalimumab) |
0,20 % |
| 604 $ |
48 631 |
29,4 $ (0,3 %) |
Antiasthmatiques |
Breo Ellipta (vilantérol, furoate de fluticasone) |
0,16 % |
| 62 456 $ |
851 |
53,2 $ (0,6 %) |
Antinéoplasiques |
Imbruvica (ibrutinib) |
0,16 % |
| 20 228 $ |
772 |
15,6 $ (0,2 %) |
Antinéoplasiques |
Ofev (nintédanib) |
0,16 % |
| Principal médicament contribuant à l’effet de traction |
| 8 645 $ |
23 732 |
205,2 $ (2,3 %) |
Médicaments ophtalmologiques |
Lucentis (ranibizumab) |
-0,37 % |
* Le coût moyen par bénéficiaire peut ne pas représenter le coût d’une année complète de traitement.
L’adoption des produits biosimilaires demeure modeste, car de nouveaux patients commencent à prendre d’autres médicaments d’origine
Comparativement aux marchés traditionnels des médicaments génériques, les économies offertes par les produits biosimilaires ont été limitées par une adoption plus lente et des réductions de prix moins prononcées. Une évaluation menée auprès de patients ayant commencé à prendre des antirhumatismaux modificateurs de la maladie (ARMM) non conventionnels couverts par les régimes publics montre que, après le lancement d’Inflectra, la moitié des nouveaux patients attendus avaient commencé à prendre de l’infliximab et, parmi ceux-ci, seulement la moitié avaient commencé à prendre le produit biosimilaire. Xeljanz, un nouveau médicament synthétique ciblé, avait la part de marché à la croissance la plus rapide de la classe de médicaments, représentant 16 % des nouveaux patients en 2017-2018 et occupant en grande partie la part détenue par l’infliximab dans les années précédentes.
Répartition de l’utilisation d’ARMM non conventionnels par les nouveaux patients avant et après l’entrée sur le marché d’Inflectra au Canada, par médicament, 2011-2012 à 2017-2018
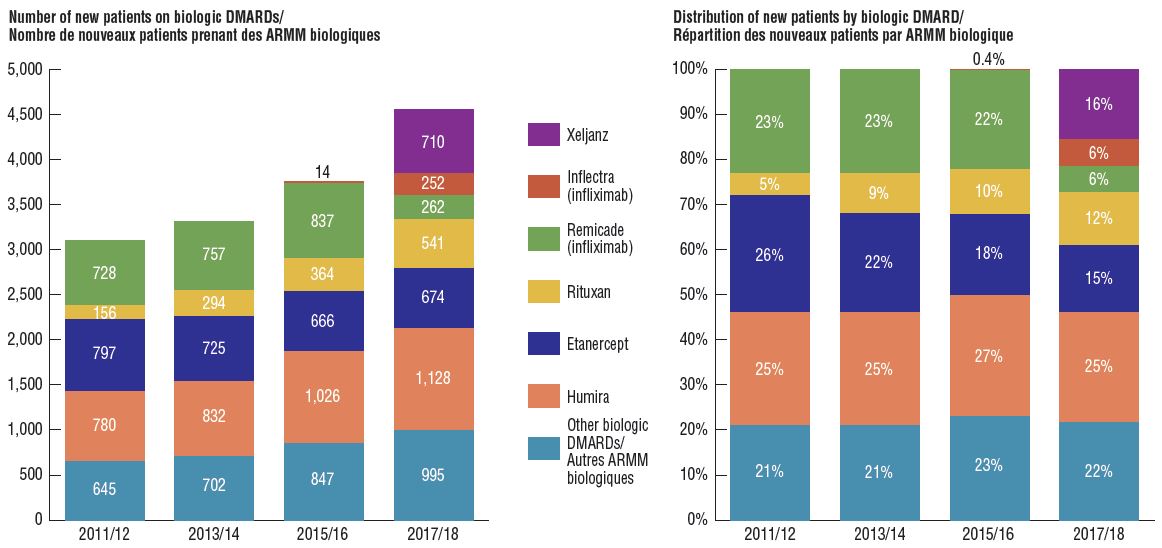
Description de la figure
Deux graphiques à barres empilées présentent la répartition des nouveaux patients qui ont commencé à prendre un antirhumatismal modificateur de la maladie (ARMM) non conventionnel, par médicament, tous les deux ans de 2011-2012 à 2017-2018. Le premier graphique montre le nombre de nouveaux patients pour chaque médicament, tandis que le second présente la répartition de nouveaux patients en tant que part de tous les ARMM non conventionnels.
| |
2011-2012 |
2013-2014 |
2015-2016 |
2017-2018 |
| Xeljanz : nombre de nouveaux patients |
– |
– |
– |
710 |
| Xeljanz : répartition des nouveaux patients |
– |
– |
– |
16 % |
| Inflectra (infliximab) : nombre de nouveaux patients |
– |
– |
14 |
252 |
| Inflectra (infliximab) : répartition des nouveaux patients |
– |
– |
0,4 % |
6 % |
| Remicade (infliximab) : nombre de nouveaux patients |
728 |
757 |
837 |
262 |
| Remicade (infliximab) : répartition des nouveaux patients |
23 % |
23 % |
22 % |
6 % |
| Rituxan : nombre de nouveaux patients |
156 |
294 |
364 |
541 |
| Rituxan : répartition des nouveaux patients |
5 % |
9 % |
10 % |
12 % |
| Etanercept : nombre de nouveaux patients |
797 |
725 |
666 |
674 |
| Etanercept : répartition des nouveaux patients |
26 % |
22 % |
18 % |
15 % |
| Humira : nombre de nouveaux patients |
780 |
832 |
1 026 |
1 128 |
| Humira : répartition des nouveaux patients |
25 % |
25 % |
27 % |
25 % |
| Autres ARMM biologiques : nombre de nouveaux patients |
645 |
702 |
847 |
995 |
| Autres ARMM biologiques : répartition des nouveaux patients |
21 % |
21 % |
23 % |
22 % |
Remarque : Les autres ARMM biologiques comprenaient Simponi, Orencia, Actemra et Cimzia.
Remarque : L’analyse des facteurs de coûts suit l’approche détaillée dans le rapport du CEPMB intitulé Les facteurs de coûts associés aux dépenses en médicaments d’ordonnance : Un rapport méthodologique, 2013.
Source de données : Base de données du SNIUMP, Institut canadien d’information sur la santé.